סרטן השד
מנהלי קהילה




מובילי קהילה


סרטן שני לאחר סרטן השד – מה שחשוב לדעת
למאובחנות עם סרטן השד סיכויים גבוהים יותר להתפתחות גידולים סרטניים נוספים בהמשך החיים. מה היקף התופעה? איך מבצעים מעקב נכון? ומה אפשר לעשות להפחתת הסיכון?

מחלימות מסרטן השד נמצאות בסיכון להתפתחות מצבים רפואיים שונים ומורכבים, אך אחד החששות הגדולים שמלווה רבות מהן הוא בדבר הסיכון לחלות בסרטן מחדש.
לדברי פרופ' תמר פרץ, אונקולוגית בכירה בבית החולים הדסה עין כרם ולשעבר מנהלת מכון שרת לאונקולוגיה במרכז הרפואי, "כיום ידוע כי לנשים שאובחנו עם סרטן השד ועברו ניתוח כריתה חלקית (למפקטומי) והקרנות לפי הפרוטוקולים המקובלים יש במקום הראשון סיכון לסרטן שד חדש באזור אחר בשד שנפגע בעבר או בשד השני. הופעת סרטן חדש בדופן בית החזה או בשד ששוחזר אינן שכיחות".
במקום השני, לנשים שחלו בסרטן שד יש סיכון לפתח סרטן נוסף – גידול סרטני שני (Second Cancer) חדש באזור גוף אחר, קודם כל במעי הגס, ולאחר מכן באיברים נוספים. לעתים יש לתופעה רקע גנטי, למשל בסיכון לסרטן השחלות אצל נשאיות "המוטציה האשכנזית". "בהתאם לרקע, אנחנו יכולים לעשות חישובים מה הסיכונים לסרטן החדש ואיפה הוא עשוי להתפתח".
יש לציין כי יש להבחין בין סרטן שני אצל נשים עם סרטן השד לבין התפתחות גרורות לסרטן שד – מצב רפואי שבו לא דנה הכתבה הנוכחית.
כתבה זו מפרטת על היבטים הקשורים לסרטן שני אצל נשים עם סרטן השד:
השכיחות של סרטן שני לסרטן השד
מחקרים מזהים אצל נשים שהתמודדו והחלימו מסרטן בשד סיכון גבוה יותר לפתח סרטן שני בהשוואה לסיכון הרווח באוכלוסייה הכללית.
לפי מחקר נרחב שבחן את הנושא בקרב 584,695 מחלימות ומחלימים מסרטן השד בבריטניה, שממצאין פורסמו במאי 2024 בכתב העת Lancet Regional Health Europe, במעקב שנמשך בממוצע 5.5 שנים, לנשים עם סרטן השד היה סיכון לגידול סרטני נוסף שאינו בשד הגבוה ב-10% בהשוואה לסיכון המקובל באוכלוסייה, וסיכון זה היה גבוה במיוחד ב-34% יותר מהמקובל באוכלוסייה אצל נשים שאובחנו עם סרטן השד כצעירות לפני גיל 50, והיה גבוה ב-7% אצל נשים שאובחנו בגיל 50 ומעלה במחלה.
לפי מחקר זה, הסיכון של נשים עם סרטן השד לפתח סרטן הריאות היה גבוה ב-6%, הסיכון לסרטן המעי הגס והחלחולת היה גבוה ב-8% והסיכון לסרטן הרחם היה גבוה ב-87% בהשוואה לסיכון באוכלוסייה הכללית.
במחקר מישראל שבחן את הסיכון לסרטן שני אצל המחלימות מסרטן השד, שבוצע על בסיס נתוני רשם הסרטן הלאומי במשרד הבריאות שנאספו מהשנים 2006-1992 וממצאיו פורסמו באוקטובר 2016 בכתב העת JCO Global Oncology של החברה האמריקאית לאונקולוגיה קלינית, הסיכון לסרטן שני עמד על 3.6% במעקב חמש שנים לאחר אבחון המחלה, ועלה ל-8.2% כעבור עשר שנים מאבחון המחלה ול-13.9% כעבור 15 שנים מאבחון המחלה. הסיכון לסרטן שני שאינו סרטן השד היה גבוה ב-26% לאורך כל התקופה, ואף סיכון זה נטה לגדול ככל שחלף זמן רב יותר מאבחון המחלה. לאורך כל תקופת המעקב שארכה 15 שנים תועדו במחקר מישראל אצל המחלימות מסרטן השד שכיחות גבוהה בעיקר להתפתחות גידולים סרטניים במעי הגס (1.5 לאלף), הרחם (1.4 לאלף), הריאות (0.8 לאלף), השחלות (0.6 לאלף), לימפומה שאינה הודג'קין (0.6 לאלף), החלחולת (0.5 לאלף), סרטן המוח (0.5 לאלף) ומלנומה חודרנית (0.5 לאלף), בסדר יורד.
סוגים של סרטן שני
מעבר להישנות של סרטן השד, למחלימות מסרטן השד סיכון גבוה מהממוצע להתפתחות גידולים סרטניים מהסוגים הבאים:
- סרטן המעי הגס והחלחולת: לנשים עם סרטן השד סיכון גבוה יותר להתפתחות סרטן המעי הגס והחלחולת, שבישראל כאמור אף מדורג במקום הראשון. מחקרים בעבר טענו דווקא כי לאבחון בסרטן השד יש השפעה מגנה מפני אבחון בסרטן המעי הגס, אולם בחלוף הזמן המידע בנושא השתנה. לפי מטה אנליזה של חוקרים אמריקאים שפורסמה בספטמבר 2017 בכתב העת Gastrointestinal Endoscopy, לנשים עם סרטן השד סיכון גבוה ב-20% לסרטן המעי הגס והחלחולת, כשהסיכון גבוה פי 2.5 עבור נשים שאובחנו עם סרטן השד לפני גיל 50. מחברי המחקר ממליצים למאובחנות צעירות עם סרטן השד להתחיל בבדיקות סקר שנתיות לאבחון מוקדם של סרטן המעי הגס כבר בגיל 45, בעוד שבאוכלוסייה הכללית בדיקות אלה מומלצות מגיל 50 בלבד. כמו כן, לנשים עם סרטן השד מומלץ שלא להסתפק בבדיקות דם סמוי בצואה לאבחון מוקדם של סרטן המעי הגס ולבצע בדיקות קולונוסקופיה תקופתיות. בבחינת הקשר שבין סרטן השד לסרטן המעי הגס, לאחרונה התברר במחקרים כי לנשים עם תסמונת לינץ' שמעלה את הסיכון לסרטן המעי יש גם סיכון גבוה יותר לסרטן השד, ויש אף הממליצים לשקול להכליל נשים עם התסמונת בקבוצת סיכון לסרטן השד הדורשת בדיקות מעקב מסוג MRI שד וממוגרפיה בתדירות גבוהה.
- סרטן השחלות: לנשים עם סרטן השד יש סיכון גבוה להיות מאובחנות בהמשך עם סרטן השחלות. סיכון זה נובע בעיקרו מגורם סיכון גנטי משותף – מוטציות גנטיות שמעלות את הסיכון לשתי המחלות, ובמרכזן המוטציות בגנים BRCA1 ו-BRCA2. מסיבה זו מוצע לעיתים לנשים שמאובחנות עם המוטציות לעבור כריתת שד מניעתית וכן הסרת שחלות מניעתית לאחר גיל הפוריות. במחקר שבחן את הסיכון לסרטן שני מישראל, הסיכון לסרטן השחלות אצל המחלימות מסרטן השד גבוה ב-80% בהשוואה לאוכלוסייה הכללית. סקירת מחקרים שבחנה את התופעה ופורסמה באוקטובר 2023 בכתב העת Clinical Reviews in Oncology/ Hematology, זיהתה כי הסיכון להתפתחות סרטן השחלות לאחר סרטן השד גבוה עד פי 2.03 אצל נשים שאובחנו עם המחלה לאחר גיל 45, בהשוואה לאלו שאובחנו בגיל צעיר יותר. אחד המחקרים מצא כי הסיכון לסרטן השחלות נמוך יותר לנשים שאובחנו עם גידולים סרטניים בשני השדיים.
- סרטן הרחם: אבחון בסרטן השד מעלה את הסיכון לאבחון בהמשך בסרטן הרחם. חוקרים ישראלים מהמרכז הרפואי כרמל והטכניון שבחנו את התופעה דיווחו במהדורת 2022 של כתב העת Oncology Research and Treatment כי על בסיס ניתוח ארוך טווח של נתוני מאגר רשם הסרטן בארה"ב SEER לשנים 1975 עד 2015, לנשים עם היסטוריה של סרטן השד היה לאורך הזמן סיכון גבוה פי 57 להתפתחות סרטן הרחם בהשוואה לסיכון באוכלוסייה הכללית. עוד התברר במחקר כי סרטן הרחם אצל מחלימות מסרטן השד לרוב קשה יותר בחומרתו בהשוואה לסרטן רחם ראשוני. הגורם לתופעה זו אינו ברור, ולצד חוקרים שהעלו השערה כי סרטן שד הורמונאלי המלווה בטיפול בתרופה טמוקסיפן הוא אחד הגורמים לתחלואה בסרטן הרחם – במחקר הישראלי לא נמצא קשר בין סוג סרטן השד לבין הסיכון לפתח סרטן הרחם. החוקרים מציינים כי לאור הממצאים, יש חשיבות לעורר מודעות בקרב נשים עם סרטן השד לתסמינים חריגים שמעידים על התפתחות סרטן הרחם, לרבות דימום לא סדיר.
- סרטן הריאות: מחקרים מצביעים על סיכון גבוה יותר לסרטן הריאות אצל המחלימות מסרטן השד – סיכון אשר מיוחס ברובו לנזקים העקיפים של טיפולי רדיותרפיה בהקרנות לשד וטיפולי כימותרפיה שמותאמים לחלק מהחולות. בדצמבר 2023 דיווחו חוקרים אמריקאים מאוניברסיטת סטאנפורד בכתב העת JTCVS Open על סיכון של מחלימות מסרטן השד להתפתחות סרטן ריאות הגבוה ב-14% במעקב שנמשך 9-5 שנים, גבוה ב-28% במעקב שנמשך 15-10 שנים, וסיכון גבוה ב-30% במעקב שנמשך מעל ל-15 שנים. ניתוח שפורסם באפריל 2024 המבוסס על נתונים של מעל ל-2 מיליון נשים בארה"ב ולבנון שעברו בדיקות ממוגרפיה, העלה כי במעקב של חמש שנים – הסיכון של נשים עם סרטן השד להתפתחות סרטן הריאות עמד על 1% אצל המאובחנות עם סרטן שד הורמונלי, 3% עבור המטופלות בהקרנות ו-4% עבור המטופלות בכימותרפיה.
- סרטן בלוטות הרוק: מחקרים מתעדים סיכון גבוה של מחלימות מסרטן השד להתפתחות סרטן בבלוטות הרוק, אולם על רקע העובדה כי שכיחות סרטן בלוטות הרוק נמוכה, רוב המחקרים שמעמיקים בבחינת התופעה מזהים קשר הפוך אצל המאובחנות עם גידולים ממאירים בבלוטות הרוק להתפתחות סרטן השד. מקור התופעה עשוי להיות גנטי. במחקר אמריקאי שפורסם בדצמבר 2014 בכתב העת JAMA Otolaryngology – Head & Neck Surgery, נמצא כי לנשים נשאיות המוטציות בגנים BRCA1 ו-BRCA2 שמעלות את הסיכון לסרטן השד ("המוטציה האשכנזית") יש סיכון גבוה פי 17 לפתח סרטן בבלוטות הרוק. כמו כן, חוקרים מדנמרק דיווחו בפברואר 2008 בכתב העת Oral Oncology כי מצאו שנשים שעברו טיפול כימותרפי משלים לסרטן השד היו בסיכון גבוה להתפתחות גידולים ממאירים בבלוטות הרוק.
- סרטן הוושט: מחקרים מזהים סיכון גבוה לסרטן הוושט. מחקרים מייחסים סיכון זה לחשיפה של הוושט לקרינה מייננת במהלך טיפולי הקרנות לסרטן השד. נתונים שנאספו לחקר התופעה ממאגר רשם הסרטן האמריקאי SEER, שהוצגו בכנס החברה האמריקאית לאונקולוגיה קלינית ASCO במאי 2017, הדגימו כי לחולות בסרטן השד שעברו טיפולי הקרנות סיכון גבוה ב-44% להתפתחות סרטן הוושט.
- סרטן הקיבה: מחקרים מזהים סיכון גבוה לסרטן הקיבה. חוקרים שניתחו ממצאים מרשם הסרטן האמריקאי SEER דיווחו ביוני 2017 בכתב העת Breast כי לנשים עם סרטן שד לובולרי שהתפתח מבלוטות החלב יש סיכון גבוה יותר לסרטן הקיבה, בייחוד אם סרטן השד התפתח בגיל צעיר.
- סרטן הלבלב: מחקרים מזהים סיכון גבוה לסרטן הלבלב אצל המחלימות מסרטן השד. לפי המחקר המרחב מבריטניה שפורסם במאי 2024, למחלימות מסרטן השד סיכון גבוה ב-18% להתפתחות סרטן הלבלב במעקב שנמשך 5.5 שנים. סיכון זה בין השאר מוסבר גם ברקע גנטי משותף, כאשר מחקרים מזהים אצל נשאים של המוטציות בגנים BRCA1 ו-BRCA2 הקשורות לסרטן השד גם עלייה בסיכון להתפתחות סרטן הלבלב, בשני המינים.
- סרטן בלוטת התריס: מחקרים מזהים סיכון גבוה לסרטן בלוטת התריס. במחקר שמבוסס על ניתוח נתוני רשם הסרטן האמריקאי SEER, שממצאיו פורסמו ביוני 2024 בכתב העת Scientific Reports, נמצא כי במעקב של כעשר שנים (בין 2010 ל-2019), הסיכון להתפתחות סרטן בלוטת התריס אצל המחלימות מסרטן השד היה גבוה פי 14.89 בהשוואה לאוכלוסייה הכללית. סיכון זה היה גבוה יותר בקרב המטופלות בהקרנות – ככל הנראה על רקע חשיפה של הבלוטה הממוקמת בצוואר לקרינה מייננת במהלך הטיפולים.
- סרקומה: מחקרים מזהים סיכון גבוה להתפתחות גידולי סרקומה – דהיינו סרטן של הרקמות הרכות. במחקר שבחן נתונים מרשם הסרטן האמריקאי SEER, שממצאיו פורסמו בנובמבר 2022 בכתב העת Lancet Oncology, נמצא כי במעקב של 9.3 שנים בממוצע, כי לנשים עם סרטן השד סיכון גבוה פי 8.1 להתפתחות סרקומה במידה ועברו טיפולי הקרנות למחלה. עוד נמצא כי אבחון מקביל עם סוכרת ויתר לחץ דם מעלה את הסיכון להתפתחות סרטן שני מסוג סרקומה.
- מלנומה: מחקרים מצביעים על סיכון גבוה לסרטן עור מסוג מלנומה חודרנית. בסקירה בנושא של חוקרים מאוסטרליה שפורסמה באוגוסט 2020 בכתב העת Critical Reviews in Oncology/ Hematology נמצא כי למאובחנות עם סרטן השד סיכון גבוה ב-16% עד פי 5.13 לפתח מלנומה, ולהיפך – למאובחנות עם מלנומה סיכון גבוה ב-3% עד פי 4.1 לסרטן השד. מחקרים הכלולים בסקירה מזהים כי הסיכון למלנומה גבוה בעיקר בקרב מאובחנות עם סרטן השד בגיל צעיר יותר ובקרב מי שטופלו בכימותרפיה והקרנות. כמו כן, הסקירה מזהה גם גורמי סיכון גנטיים משותפים לשני סוגי הסרטן, לרבות מוטציות בגנים BRCA1 ו-BRCA2 ("המוטציה האשכנזית") ובגנים CDKN2A, BAP1 ו-CDK4. גורם סיכון נוסף לשתי המחלות עשוי להיות בהפרשה מוגברת של הורמון המין הנשי אסטרוגן, שנקשרת לסרטן השד, כמו גם לסרטן השחלות, הרחם והמעי הגס, ונקשרה במספר מחקרים גם להתפתחות מלנומה בקרב נשים לאחר גיל המעבר.
- לוקמיה: למחלימות מסרטן השד סיכון גבוה להתפתחות לוקמיה מיאלואידית אקוטית (AML).
הסיבות לתופעה
מספר גורמים משפיעים על הסיכון הגבוה מהמקובל באוכלוסייה של מחלימות מסרטן השד לפתח סרטן נוסף בהמשך:
- סיכון גנטי: יש נשים שמפתחות סרטן השד על רקע נוכחותן של מוטציות גנטיות שנקשרו לעלייה בסיכון למחלה. מספר מוטציות של סרטן השד הוכחו בעבודות מסוימות גם עם קשר לגידולים סרטניים נוספים. המרכזיות שבהן הן המוטציות בגנים BRCA1 (שתי מוטציות מרכזיות) ו-BRCA2 (מוטציה שלישית מרכזית). מוטציות אלה מכונות בשם הכולל "המוטציה האשכנזית". לפי מחקרים, נשאית של אחת משתי המוטציות בגן BRCA1 נמצאת בסיכון של 50% עד 84% לפתח סרטן השד – פי 7 יותר מהסיכון באוכלוסייה הכללית, וכמו כן בסיכון של 20% עד 50% לפתח סרטן השחלות - פי 30 יותר מהאוכלוסייה הכללית. גם לנשאיות המוטציה בגן BRCA2 סיכון דומה של 50% עד 70% לסרטן השד ו-11% עד 59% לסרטן השחלות. כמו כן, לפי מחקרים, יש לנשאים של המוטציות הללו עליה מסוימת בסיכון לסרטן לבלב, וכן לסרטן ערמונית וסרטן הריאות. לאחרונה מדווח על מוטציות גנטיות נוספות שמשותפות לסרטן השד וגידולים סרטניים נוספים, למשל שינויים בגנים CDKN2A, BAP1 ו-CDK4 שמתקשרים גם לסיכון מוגבר למלנומה; שינוי בגן CHEK2 שנקשר גם לסיכון מוגבר לסרטן המעי הגס; שינוי בגן CDH1 שנקשר גם לסיכון מוגבר לסרטן הריאות.
- הקרנות: טיפולי רדיותרפיה שמלווים בהקרנות לחזה כחלק מהטיפול בסרטן השד נקשרו לעלייה בסיכון לסרטן הריאות – בעיקר אצל נשים מעשנות, וכן לגידולים סרטניים בוושט, בלוטת התריס, מלנומה, סרקומה וסוגי סרטן המטולוגים מסוימים כמו לוקמיה.
- כימותרפיה: טיפולים בתרופות כימותרפיות שניתנים למאובחנות עם סרטן השד מסוגים שונים להתמודדות עם המחלה משפיעים אף הם על עלייה בסיכון להתפתחות סוגי סרטן מסוימים. במחקר מצרפת שפורסם בינואר 2021 בכתב העת International Journal of Cancer הודגם הקשר בין טיפול כימותרפי לסרטן השד וסוגי סרטן המטולוגיים כגון לוקמיה מיאלואידית חריפה (AML) ותסמונץ מיאלודיספלסטית (MDS).
- טיפול הורמונאלי: בעוד שהטיפול ההורמונאלי הנפוץ לסרטן השד בתרופה טמוקסיפן, המיועד לנשים עם גידולים חיוביים לקולטנים להורמונים – מפחית את הסיכון להישנות של סרטן השד וניתן כטיפול מניעתי למשך מספר שנים לאחר הניתוח, תרופה זו מעלה אצל הנשים את הסיכון לסרטן הרחם. חשוב לציין עם זאת כי הסיכון הכולל למחלה עדיין נמוך, ויתרונות התרופה במניעת הישנות של סרטן השד גבוהים יותר מסיכון נמוך זה לסרטן שני.
- השמנה: השמנה מתגלה לאחרונה כאחד הגורמים לעלייה בסיכון לסרטן שני לאחר אבחון בסרטן השד. במחקר אמריקאי שפורסם בספטמבר 2021 בכתב העת JCNI של המכון הלאומי לסרטן בארה"ב, נמצא כי במעקב שנמשך בממוצע 88 חודשים, כל עלייה של 5 יחידות במדד ההשמנה BMI מלווה בעלייה של 7% בסיכון לסרטן שני לאחר סרטן השד. מעבר לקשר זה, מחקרים מדגימים לאחרונה כי מדד ההשמנה קשור גם לעלייה בסיכון להישנות של סרטן שד חיובי לקולטנים להורמונים. יש לציין כי באופן כללי מחקרים מזהים בהשמנה גורם סיכון לסוגים רבים של סרטן, ובין השאר לסרטן השד לאחר גיל המעבר, סרטן המעי הגס, סרטן הכבד וסרטן הכליות.
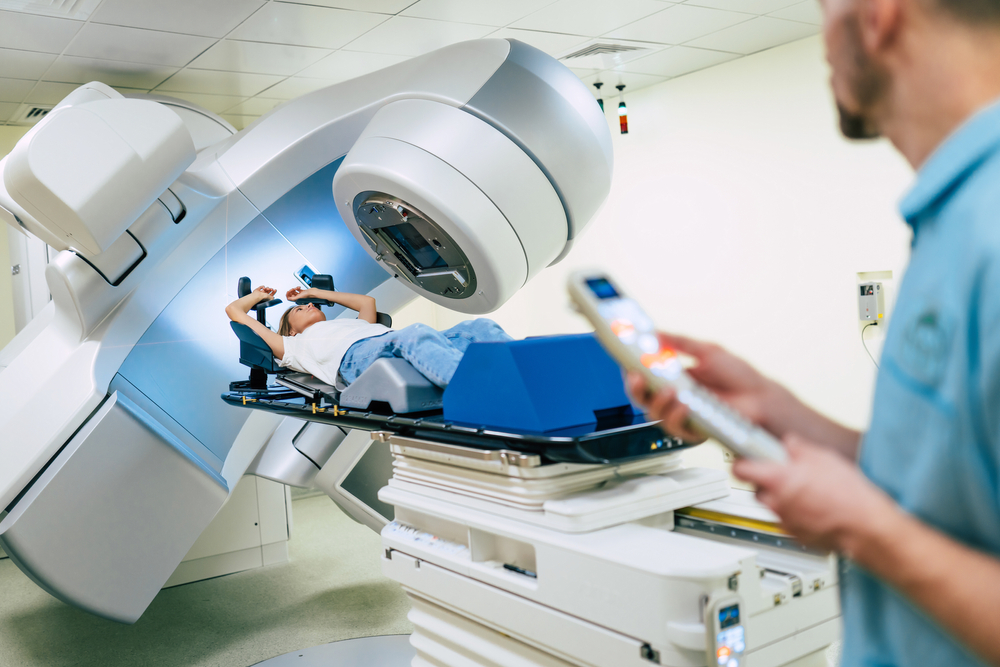
טיפולי הקרנות מגדילים את הסיכון לסרטן שני לאחר סרטן השד, בעיקר למעשנות (צילום: Shutterstock)
המעקב לאיתור סרטן שני
מחלימות שהשלימו את הטיפול בסרטן השד אינן יכולות לזנוח את המעקבים הרפואיים החיוניים. מעקבים אלה נדרשים לא רק כדי להמשיך בהתמודדות עם תסמינים מאוחרים של סרטן השד וכדי לזהות בשלב מוקדם סימנים להישנות סרטן השד, אלא גם במטרה לאבחן סימנים מוקדמים להתפתחות של סרטן שני באזור גוף אחר.
במסגרת בדיקות המעקב חשוב למחלימות מסרטן השד להקפיד על הבדיקות הבאות:
- בדיקות גנטיות לסרטן השד: המאובחנות עם סרטן השד מופנות לרוב לבדיקות לאיתור נשאות של מוטציות גנטיות למחלה. איתור מוטציה גנטית עשוי להצביע על סיכון עודף לגידולים סרטניים מסוימים באופן שמאפשר לשים דגש על בדיקות לאבחון מוקדם בגידולים אלה. יש לציין כי בדיקות למוטציות בגנים BRCA1 ו-BRCA2 כלולות בישראל בסל הבריאות הממלכתי לכלל הנשים האשכנזיות וכן אלו שמזהות עצמן כאשכנזיות, אם כי נכון לשנת 2024, לפי סקר שנערך באגודה למלחמה בסרטן – רק מיעוט מהנשים שזכאיות לבדיקה (22%) ביצעו אותה בפועל, ככל הנראה על רקע חוסר מודעות לאפשרות לבצעה ולחשיבותה.
- בדיקות סקר להישנות סרטן השד: בתום תקופת הטיפולים בסרטן השד הראשוני, מופנית המטופלת למעקב רפואי הכולל בדיקות תקופתיות לאיתור מוקדם של סרטן שד חוזר, בשנה הראשונה אחת ל-6-3 חודשים ובהמשך בהתאם למצב הרפואי במרווחים גדולים יותר ממעקב למעקב, לרוב אחת לשנה. קיימות מספר בדיקות הדמיה לאבחון מוקדם של סרטן שד חוזר, שהמרכזיות שבהן המבוצעות אחת לשנה לנשים שהחלימו מסרטן שד ראשוני הן בדיקות ממוגרפיה. לנשים המוגדרות בסיכון להישנות: כלומר עם סיפור משפחתי של סרטן השד, מבנה שד צפוף או נשאות של המוטציות הגנטיות שמעלות את הסיכון לסרטן השד – יומלץ אחת לשנה על בדיקת הדמיה מסוג MRI של השד. כמו כן יומלץ על אולטרסאונד שד כל חצי שנה עד שנה, בהתאם לממצאים ספציפיים של כל מטופלת. בדיקות הדמיה נוספות שמשמשות לעתים בנוסף לאלה במקרים פרטניים כוללות רנטגן שד, סריקת עצמות וסריקת PET.
מעבר לכך, לנשים עם סרטן השד חשיבות גבוהה בביצוע בדיקות הסקר המומלצות לאוכלוסייה הכללית לאיתור גידולים סרטניים באזורי גוף נוספים:
- בדיקות סקר לסרטן המעי הגס: בדיקת דם סמוי בצואה מומלצת למחלימות, כמו לנשים באוכלוסייה הכללית, אחת לשנה מגיל 50 עד גיל 74, והיא כלולה בסל הבריאות הממלכתי. כמו כן, לכל מי שחלתה בסרטן השד מומלץ לבצע בדיקת קולונוסקופיה לאיתור פוליפים במעי הגס. לדברי פרופ' פרץ, "הגיל לתחילת בדיקות קולונוסקופיה הוא פרטני ותלוי בשינויים תורשתיים והיסטוריה משפחתית, ותכיפות הבדיקה תלויה בממצאים של הפוליפים שנמצאו בבדיקות קודמות".
- בדיקות לסרטן העור: לנשים עם סרטן השד מומלץ להיות ערות לשינויים במבנה העור שעשויים להצביע על התפתחות גידול סרטני, לרבות בדיקת שומות חשודות – ובעיקר שומות א-סימטריות עם גבול לא סדיר, גוונים משתנים באזורים שונים של הנגע, קוטר מעל 6 מ"מ (מעל קוטר של עיפרון) ונגע שמשתנה עם הזמן בגודל, בצבע ובמרקם – וזאת לצד הקפדה על הקפדה מפני חשיפה ישירה לקרני השמש בעיקר בשעות הצהריים. מעקב שומות בהיסטוריה משפחתית של מלנומה.
- בדיקות לסרטן צוואר הרחם: למחלימות מסרטן השד בגילי 25 עד 65 מומלץ בדומה לנשים באוכלוסייה הכללית אחת לחמש שנים על בדיקת סקר הכלולה בסל הבריאות לאיתור מוקדם של סרטן צוואר הרחם. הבדיקה מבוצעת באמצעות נטילת דגימה ממשטח בצוואר הרחם במעבדה.
- בדיקות לסרטן הריאות: בשנים האחרונות התבססו עדויות על נחיצותה של בדיקת סקר לאבחון סרטן הריאות המבוצעת באמצעות סי.טי ריאות במינון קרינה נמוך. הבדיקה ניתנת כיום ללא תשלום במסגרת פיילוט בארבעת קופות החולים, ונדרשת אחת לשנה לנשים וגברים בגילי 50 עד 79 שמעשנים או הפסיקו לעשן ב-15 השנים האחרונות עם היסטוריה של 20 שנות קופסה לפחות (למשל עישון של קופסה אחת ליום במשך 20 שנים או חצי קופסה ליום במשך 40 שנים וכיוב').
איתור מוקדם של גידולים סרטניים אלה מאפשר התאמת טיפולים עם סיכויי ריפוי גבוהים יותר.
מעבר לבדיקות אלה, אין כיום המלצה למחלימות מסרטן השד לבצע בדיקות רפואיות נוספות לאיתור מוקדם של גידולים סרטניים נוספים בגוף, למעט במצבים בהם מופיעים תסמינים שמצריכים בירור רפואי.
למחלימות מסרטן השד מומלץ להיות ערניות לשינויים בגופן ולתסמינים חריגים – ובמקרה הצורך לפנות לרופאים המטפלים. כך, למשל, דימום וסתי חריג או דימום לאחר גיל המעבר או בין מחזורים עשוי להוות תמרור אזהרה מוקדם לסרטן הרחם. באופן כללי, גוש חדש או מסה חריגה או כאב באזור שהיה חשוף בעבר לטיפולי הקרנות אמורים לעורר חשד ומצריכים פנייה לבירור רפואי. כמו כן, תשישות מוגברת שמופיעה לפתע או מוחמרת וזיהומים חוזרים עשויים להוות תמרורי אזהרה לסרטן שני המטולוגי, ומצריכים פניה לרופא לביצוע בדיקות דם כלליות.
איך ניתן להפחית הסיכון לסרטן שני?
כיום אין דרך ודאית למנוע לחלוטין סרטן ראשוני או סרטן שני, אולם במחקרים הצטברו עדויות על פעולות שונות שביכולתן להפחית את הסיכון הכולל לסרטן וכן ספציפית להפחית את הסיכון לסרטן שני אצל מחלימות מסרטן השד.
- כריתה מניעתית: לנשים עם סרטן שד גנטי, ובעיקר לנשאיות המוטציות בגנים BRCA21 ו-BRCA2 יומלץ על כריתה מניעתית של השד הבריא, וכן ישנה המלצה חד משמעית לכריתת השחלות, לאחר דיון עם הרופאים המטפלים על הפגיעה הצפויה בפוריות. לנשים עם נשאות של מוטציות בגן BRCA1 מומלץ על כריתת שחלות מניעתית כבר בגיל 37 עד 40, בהתאם לגורמים שונים, ולנשאיות מוטציות בגן BRCA2 מומלץ על כריתת שחלות מניעתית בגיל 42 עד 45 בכפוף לגורמים נוספים וייעוץ פרטני.

כריתת שד מניעתית לחולות נשאיות המוטציה האשכנזית מפחיתה מהסיכוייים לסרטן שני בשד ובשחלות (צילום: Shutterstock)
ההמלצות מבוססות על עקרונות של אורח חיים בריא:
- גמילה מעישון: יש מחקרים שמצביעים באופן ישיר על קשר בין עישון סיגריות לעלייה בסיכון לסרטן שני אצל המתמודדים עם סרטן. מטה אנליזה בנושא של חוקרים מאוסטרליה, שפורסמה ביוני 2022 בכתב העת Cancer Epidemiology, מצאה כי מעשני סיגריות שפיתחו סרטן נמצאים בסיכון גבוה פי 2.76 לסרטן שני, במידה והם מעשנים בהווה, וגם מצויים בסיכון גבוה ב-76% לפתח סרטן שני אם היו מעשנים בעבר, בהשוואה לסיכון לסרטן באוכלוסייה הכללית. גמילה מעישון תורמת לבריאות הכוללת וכן מפחיתה את הסיכון לסרטן שני לאחר סרטן השד.
- תזונה בריאה: תזונה בריאה ככלל הוכחה ביעילותה למניעת סרטן. בהקשר זה מומלץ בעיקר על תזונה המבוססת על עקרונות התזונה הים תיכונית – עשירה בפירות ירקות, דגנים מלאים וקטניות ושמנים בלתי רוויים בריאים המצויים בדגים, שמן זית ואגוזים. השפעה מיטיבה זו נרמזת במחקר מאיטליה שפורסם ביולי 2024 בכתב העת JACC: CardioOncology, אשר מצא כי מחלימים מסרטן שמתמידים בתזונה ים תיכונית נמצאים בסיכון נמוך יותר לתמותה מכל הסיבות. עם זאת, בעבודה זו לא נמצאה השפעה ישירה של תזונה ים תיכונית על ירידה בסיכון לתמותה מסרטן.
- שמירה על משקל תקין: על רקע המחקרים שמזהים קשר בין משקל עודף לעלייה בסיכון לסרטן, וכן מחקרים שקושרים בין השמנה לעלייה בסיכון לסרטן שני לאחר סרטן השד, שמירה על משקל תקין, שמתבטא במדד השמנה בגובה 18.5 עד 25 יחידות.
- פעילות גופנית סדירה: פעילות גופנית סדירה כחלק מאורח חיים בריא ופעיל הוכחה ביעילותה למניעת סוגים רבים של סרטן. מספר מחקרים מזהים השפעות מיטיבות של פעילות גופנית גם למחלימות מסרטן השד. לפי סקירה בנושא שפורסמה ביוני 2024 בכתב העת Breast Disease, פעילות סדירה מלווה בשפור באיכות החיים הכוללת, המצב הנפשי, התפקוד הגופני, יכולת העצמה, היענות לטיפולים וכן מלווה בירידה בסיכון הכולל לתמותה. בסקירה נוספת שפורסמה באפריל 2020 בכתב העת Exercise and Sport Sciences Reviews מוצגות ראיות להשפעתה של פעילות גופנית סדירה על הפחתת הסיכון של מחלימים מסרטן לפתח סרטן חוזר, ולפי החוקרים מקור ההשפעה בהפחתה בפעילות דלקתית, התמתנות פעילותם של גורמי גדילה מטבוליים, חיזוק תפקוד המערכת החיסונית והפחתת רקמות שומן עודפות בגוף.
- הפחתת מתח נפשי: מחקרים רבים מדגימים את ההשפעות המזיקות של לחץ נפשי מוגבר על הגוף, גם עבור מחלימים מסרטן. בדצמבר 2020 הדגימו חוקרים אמריקאים בכתב העת Science Translational Medicine כי לחץ עלול לעורר בגוף תאי סרטן רדומים, וכך עשוי להעלות את הסיכון לסרטן חוזר אצל מחלימים מהמחלה. חשוב לציין כי אצל מחלימים מסרטן, ובכללם המחלימות מסרטן השד, עלול להתפתח מעגל קסמים, שכן עצם החשש מפני סרטן שני מעורר מתח נפשי מוגבר, אשר עשוי להשפיע לרעה על הסיכון לתופעה. על כן חשוב למחלימות מסרטן השד לפעול להפחתת הלחץ בחייהן בשיטות שונות, ובין השאר באמצעות טיפולים נפשיים וביצוע תרגולים להפחתת מתחים – למשל בנשימות עמוקות ותרגולי מדיטציה ומיינדפולנס ושיטות נוספות שמסייעות להורדת מתחים.
- הימנעות משתיית אלכוהול מופרזת: מספר מחקרים מצאו כי שתיית אלכוהול על בסיס קבוע ובכמות גבוהה עשויה להשפיע לרעה על הסיכון של מחלימים מסרטן לפתח סרטן חוזר, אם כי הראיות בנושא עדיין אינן נחשבות למוחלטות. באחד המחקרים מארה"ב, שפורסם באוקטובר 2010 בכתב העת Journal of Clinical Oncology, נמצא כי במעקב של 7.4 שנים בממוצע אחר נשים שהחלימו מסרטן שד שאובחן בשלב מוקדם, שתיית אלכוהול בכמות של מעל ל-6 גרם משקה ליום, מגדילה ב-35% את הסיכון לסרטן שד חוזר, בהשוואה לנשים שאינן שותות אלכוהול, כאשר סיכון היה גבוה במיוחד ב-51% יותר עבור נשים אחרי גיל המעבר, וגבוה ב-60% עבור נשים עם השמנה.
- הקפדה על שינה סדירה ואיכותית: בשנים האחרונות גוברת המודעות להקפדה על שעות שינה מספקות בלילה ועל איכות השינה כחלק מאורח חיים בריא שיש לו השפעה מיטבית על בריאות האדם, גם עבור מחלימים מסרטן. מחקרים מצאו כי חסך בשינה עלול לפגוע במחלימים מסרטן בהיבטים שונים. במחקר אמריקאי מאוניברסיטת הרווארד, שפורסם באפריל 2017 בכתב העת British Journal of Cancer, נמצא כי במעקב של 30 שנה אחר מחלימות מסרטן השד שהשתתפו במחקר המעקב הנרחב "מחקר האחיות" – שינה ירודה לאחר האבחנה, שהתאפיינה בקשיי שינה ומשך שינה ארוך יותר, הייתה מלווה בעלייה של 35% בסיכון לתמותה מכל הסיבות. כמו ביחס למתח נפשי, גם בהקשר לשינה עלול להתפתח מעגל קסמים, שכן ישנם מחקרים שמזהים אצל מחלימות מסרטן השד ירידה באיכות השינה על רקע החששות מהתפתחות סרטן חוזר. למחלימות מומלץ לנקוט באופן פעיל באמצעים שביכולתם לשפר את איכות השינה.
- ביצוע בדיקות לאיתור מוקדם של סרטן ומעקבים לפי ההמלצות המקובלות: הגעה סדירה לבדיקות המעקב המומלצות ולבדיקות הסקר לאיתור מוקדם של סרטן עשויות כמובן לתרום איתור מוקדם של סרטן שני אצל מחלימות מסרטן השד ולשפר את הסיכויים גם להחלמה חוזרת.
פרופ' תמר פרץ היא אונקולוגית בכירה בבית החולים הדסה עין כרם ולשעבר מנהלת מכון שרת לאונקולוגיה במרכז הרפואי
עדכון אחרון: אוקטובר 2024

